Cancérologie
Publié le 05 déc 2017Lecture 6 min
Cancer de l’endomètre de stade précoce - Prise en charge chirurgicale
Morgane PERRIN, Yann DELPECH, Hôpital Lariboisière, Université Denis Diderot, Paris
Le cancer de l’endomètre de stade présumé précoce est une maladie hétérogène. Même si le pronostic à ce stade est globalement excellent, il existe un sous-groupe de patientes à risque accru d’envahissement ganglionnaire et de récidive. L’enjeu de la prise en charge chirurgicale est d’adapter l’extension de la chirurgie en fonction des niveaux de risques afin de diminuer la morbidité chez des patientes le plus souvent « fragiles » dans les cas où le pronostic est excellent ou au contraire d’intensifier dans les cas où le pronostic est plus péjoratif. Nous passerons successivement en revue les problématiques chirurgicales : la voie d’abord chirurgicale mini-invasive, l’indication de la stadification ganglionnaire et la place du ganglion sentinelle.
Avec une incidence estimée de 7 275 nouveaux cas en 2012, le cancer de l’endomètre est le cancer gynécologique le plus fréquent en France et son incidence est en augmentation(1). Du fait d’une symptomatologie précoce (à type de métrorragies), le cancer de l’endomètre est le plus souvent diagnostiqué à un stade FIGO I (International Federation of Gynecology and Obstetrics), ce qui correspond à une tumeur limitée au corps utérin. Bien que le pronostic soit globalement favorable à ce stade, avec un taux de survie globale de l’ordre de 95 % à 5 ans, les taux de récidives et d’envahissement ganglionnaire varient de 5 à 15 % et de 2 à 30 %, respectivement(2-4).
La prise en charge du cancer de l’endomètre est devenue de plus en plus complexe ces dix dernières années avec la publication des essais de Benedei et de Kitchener remettant en question l’intérêt des curages en association avec la radiothérapie. Les dernières recommandations françaises publiées par l’INCA (Institut National du Cancer) en 2010 ont proposé une classification des tumeurs de stade FIGO I en trois catégories pronostiques (haut, moyen et bas risque) en fonction de critères anatomo-pathologiques (tableau).
Cette stratification du risque est destinée à optimiser la prise en charge thérapeutique de ces patientes en évitant un sur- ou sous traitement. Dans une maladie où les patientes sont principalement des patientes fragiles par leur âge, leur obésité et leurs comorbidités cardiovasculaires, la morbidité liée à la chirurgie doit systématiquement être mise en balance avec le risque de récidive de la patiente. On observe ainsi une évolution des pratiques qui sont de moins en moins invasives (chirurgie coelioscopique et robotique), une évolution de l’indication des curages ganglionnaires en fonction du risque de récidive et d’envahissement ganglionnaire, et l’émergence du ganglion sentinelle. Nous aborderons ces trois points successivement.
La voie d’abord chirurgicale
Traditionnellement, la chirurgie du cancer de l’endomètre de stade présumé précoce (hystérectomie associée à une annexectomie bilatérale) était réalisée par laparotomie. La cœlioscopie a pris une place de plus en plus importante ces dernières décennies dans la prise en charge de ce cancer. Une métaanalyse de la Cochrane publiée en 2012 a comparé l’apport de la coelioscopie à la laparotomie dans cette chirurgie en sélectionnant 8 essais, soit 3 644 patientes, et retrouvé un avantage à la coelioscopie. Dans cette étude, la coelioscopie était associée à une baisse de la morbidité opératoire et de la durée d’hospitalisation comparativement à la laparotomie. Il n’y avait pas de différence significative sur les complications postopératoires sévères. En termes de résultats carcinologiques, la coelioscopie avait les mêmes résultats que la laparotomie sur la survie globale et la survie sans récidive à 5 ans(5). Plus récemment, est apparue la chirurgie robotique dont l’intérêt est soulevé chez les patientes obèses, et plus particulièrement chez celles dont l’indice de masse corporelle (IMC) est supérieur à 35, car le taux de conversion en laparotomie atteint dans ce cas 26,5 %(6). L’approche robotique semble avoir une bonne faisabilité et permettrait une diminution du taux de laparoconversions avec une meilleure ergonomie chirurgicale.
Par ailleurs, elle semble associée à une augmentation du temps opératoire mais avec une courbe d’apprentissage plus rapide. Enfin, elle est associée à une diminution de la durée d’hospitalisation(7). Néanmoins, des essais randomisés prospectifs sont nécessaires pour confirmer ces résultats issus d’études comparatives rétrospectives.
La voie d’abord chirurgicale de choix pour le cancer de l’endomètre de stade présumé précoce est la voie coelioscopique. La chirurgie robotique est une alternative intéressante, en particulier chez les patientes obèses.
Place de la lymphadénectomie pelvienne et lombo-aortique
La présence d’un envahissement ganglionnaire d’un cancer de stade présumé précoce est évaluée entre 2 et 30 % des cas, ce qui modifie le stade FIGO passant d’un stade I à un stade IIIC. Le traitement standard d’un cancer de l’endomètre de stade présumé précoce comporte une hystérectomie totale associée à une annexectomie bilatérale plus ou moins associée à une stadification ganglionnaire (curages pelvien et lombo-aortique).
Dans la littérature, les facteurs de risque d’envahissement ganglionnaire d’un cancer de l’endomètre de stade présumé précoce sont le stade FIGO, le grade, le type histologique et la présence d’emboles lymphatiques. Une méta-analyse de la Cochrane publiée en 2015, recensait deux essais randomisés (essai ASTEC et l’essai de Benedei et coll.) répondant à l‘intérêt de la lymphadénectomie pelvienne et lombo-aortique dans le cancer de l’endomètre de stade présumé précoce, soit 1 851 femmes. Cette revue ne retrouvait pas de bénéfice en termes de survie globale et survie sans récidive, avec la réalisation des curages chez ces patientes.
En revanche, les patientes opérées avec réalisa ion des curages avaient plus de morbidité, en particulier davantage de lymphocèle/lymphoedème (RR = 8,39 IC95% = 4,06-17,33)(8).
Puis, une étude rétrospective publiée en 2010 portant sur 671 patientes (étude SEPAL), comparant la réalisation systématique des curages pelviens versus curages pelvien et lombo-aortique, a retrouvé une augmentation de la survie globale pour les patientes à risque moyen à élevé, mais avec un manque d’uniformité dans les traitements adjuvants(9). Tous ces résultats soulèvent donc l’intérêt de la stratification du risque afin d’optimiser la chirurgie de ces patientes. La lymphadénectomie pelvienne peut être discutée. Son intérêt thérapeutique chez des patientes sans adénomégalies suspectes à l’imagerie et qui vont recevoir une irradiation externe pelvienne n’est pas démontré. Le tableau résume l’indication d’un geste ganglionnaire selon le risque.
Place du ganglion sentinelle
Les trois voies de drainage lymphatique de l’utérus sont le paracervix, l’ovaire et le ligament rond.
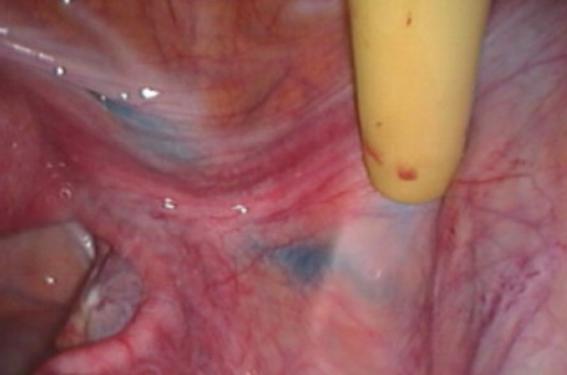
Déjà utilisée en routine dans le cancer du sein, la faisabilité du ganglion sentinelle a été étudiée dans les cancers de l’endomètre de stade I grâce à l’étude multicentrique Senti-Endo publiée en 2011. Elle avait inclus 125 patientes. Il avait été réalisé une double détection par injection préopératoire de Technétium 99 et de bleu patenté en intracervical (figure) puis les curages pelviens systématiques. Le curage lombo-aortique était réalisé si les curages pelviens étaient positifs ; 78 % des chirurgies ont été réalisées par voie endoscopique seule. Le taux de détection était de 89 %. Trois patientes étaient des faux négatifs (toutes des types 2 histologiques) avec une valeur prédictive négative de 97 % (IC = 91-99) et une sensibilité de 84 % (IC = 62- 95)(10). Cette procédure semble intéressante chez les patientes à risque intermédiaire puisqu’elle détecte trois fois plus de ganglions métastatiques. L’ultra-stadification permettrait de changer le risque de ces patientes en haut risque et de rattraper les patientes qui auraient des micrométastases/macrométastases non diagnostiquées afin de proposer la stadification ganglionnaire et de réaliser une radiothérapie externe adjuvante. Néanmoins, il est nécessaire de réaliser des essais comparant la procédure du ganglion sentinelle versus abstention thérapeutique chez ces patientes, afin de valider cette indication en routine.
Figure. Double détection du ganglion sentinelle après injection de Technétium 99 et de bleu patenté en intracervical.
La procédure du ganglion sentinelle dans le cancer de l’endomètre de stade présumé précoce semble avoir un intérêt chez les patientes à risque intermédiaire. Des essais comparant ganglion sentinelle versus abstention thérapeutique sont nécessaires afin de valider sa pratique en routine.
Conclusion
En 2015, les avancées technologiques permettent d’être de moins en moins invasifs dans le cancer de l’endomètre de stade présumé précoce, en particulier sur le plan chirurgical, ce qui permet ainsi de diminuer la morbidité liée aux gestes chirurgicaux chez des patientes aux nombreuses comorbidités.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :